Значение воспаления в ассоциации хронического обструктивного заболевания легких с сердечно-сосудистыми заболеваниями
Корж А.Н.
доктор медицинских наук,
профессор,
заведующий кафедрой общей практики – семейной медицины
Харьковской медицинской академии последипломного образования
Признавая наличие причинной связи между ХОЗЛ и сердечно-сосудистой патологией, необходимо идентифицировать определяющие ее возможные механизмы.
В последнее время отмечается возрастающий интерес к изучению роли воспаления в
ассоциации ХОЗЛ и сердечно-сосудистых заболеваний.
Рассмотрим значение воспаления во взаимосвязях ХОЗЛ и сердечно-сосудистых заболеваний.
Роль воспаления
Хроническое легочное воспаление (вовлекающее несколько типов воспалительных клеток и множество провоспалительных медиаторов) является характерным признаком всех стадий ХОЗЛ. По мере прогрессирования ХОЗЛ интенсивность
воспаления нарастает. Воспалительный процесс не ограничивается поражением только дыхательных путей, но и вовлекает прилежащие железистые структуры в крупных бронхах, адвентициальную ткань вокруг дыхательных путей и распространяется на участки эмфиземы. Во время обострения обнаруживается
больше воспалительных клеток и цитокинов при бронхоальвеолярном лаваже, хотя временной отрезок этих изменений и их связь с прогрессированием заболевания остаются неизученными. В дальнейшем подобные изменения отмечаются в сосудистой стенке.
Системные маркеры воспаления, особенно С-реактивный белок (СРБ), фибриноген и фактор некроза опухоли a (ФНО-a) значительно повышены в плазме пациентов со стабильным ХОЗЛ по сравнению со здоровыми лицами. Существуют
доказательства, что системный фибриноген (важный маркер кардиоваскулярного риска) и интерлейкин (ИЛ)-6 резко повышаются при обострении ХОЗЛ и что увеличение секреции фибриногена более выражено, если обострение ассоциируется с выделением гнойной мокроты, интенсивным кашлем и симптомами инфекции
верхних дыхательных путей. Приведенные данные предполагают возможное вовлечение инфекции в повышение содержания фибриногена при ХОЗЛ. Однако увеличение системных маркеров воспаления при ХОЗЛ слабо связано с курением и более вероятно у пациентов с его тяжелым течением.
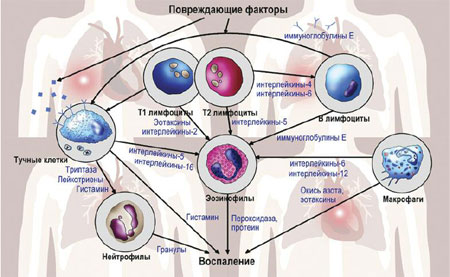
Повышенные концентрации циркулирующих воспалительных медиаторов также выявляются при сердечно-сосудистых заболеваниях. Так, высокие концентрации СРБ, ИЛ-6, ИЛ-18, ФНО-a, сывороточного амилоидного протеина А и
липопротеин-ассоциированной фосфолипазы А2 идентифицированы как независимые факторы риска сердечно-сосудистых заболеваний и особенно ассоциируются с острым коронарным синдромом и смертностью.
Из этих маркеров СРБ – острофазовый реактант, продуцируемый в печени в ответ
на ИЛ-6, наиболее интенсивно исследован. Несколько крупномасштабных проспективных исследований показали повышенные концентрации СРБ как предиктора будущего кардиоваскулярного риска и смертности у здоровых индивидуумов, пациентов, подвергающихся элективным реваскуляризационным процедурам и с острым
коронарным синдромом, а также при тропонин-негативном остром коронарном синдроме. Существуют данные, что более высокие концентрации различных системных маркеров воспаления ассоциируются с атеросклерозом и его осложнениями. Предполагается, что СРБ может быть прямо вовлечен в атерогенез.
Показана способность СРБ индуцировать экспрессию и синтез нескольких провоспалительных цитокинов (ИЛ-1a, ИЛ-1b, ИЛ-6 и ФНО-a) в мононуклеарных клетках периферической крови человека и альвеолярных макрофагах, внутриклеточную молекулу адгезии-1, сосудистую молекулу адгезии-1 и ингибитор
активатора плазминогена-1 в эндотелиальных клетках. Все эти воспалительные изменения могли бы сдвинуть сосудистое равновесие в сторону провоспалительного, протромботического и вазоконстрикторного состояния.
Возможно, распространение интенсивного локального воспаления дыхательных путей в
системное кровообращение способствует увеличению концентрации специфических системных воспалительных маркеров и приводит если не к развитию, то прогрессированию сердечно-сосудистого заболевания с течением времени. Объясняет ли этот процесс наблюдаемые эпидемиологические ассоциации, остается невыясненным.
Роль противовоспалительной терапии
Противовоспалительная терапия играет роль в лечении как ХОЗЛ, так и сердечно-сосудистой патологии, хотя в последнем случае она назначается по другим причинам.
Так, статины, которые снижают все сердечно-сосудистые события и общую
смертность, обладают специфическими свойствами (включая противовоспалительные, антипролиферативные, антитромбогенные и антипротеолитические свойства), которые ингибируют атерогенез и улучшают стабильность бляшки. У пациентов со стабильной стенокардией и острым коронарным синдромом статины снижают содержание СРБ, холестерина липопротеинов низкой плотности и окислительный стресс, а также ингибируют провоспалительные межклеточные взаимодействия.
Результаты исследований с тиазолидинедионом розиглитазоном показывают,
что этот агент также обладает позитивными эффектами в отношении сердечно-сосудистой системы у пациентов с сахарным диабетом II типа, проявляющимися в снижении формирования липопротеинов низкой плотности и снижении уровня СРБ, что потенциально ведет к стабилизации атеросклеротической бляшки и
задержке/ингибированию дальнейшего развития бляшки.
Показано, что ингаляционные кортикостероиды могут уменьшать уровни воспалительных маркеров в крови пациентов с ХОЗЛ и, следовательно, обладают потенциалом в улучшении кардиоваскулярного прогноза при этом заболевании.
В исследовании, изучавшем влияние применения в течение двух недель ингаляционного флютиказона пропионата (500 мкг два раза в сутки) и перорального преднизолона (30 мг/сутки) на сывороточные маркеры воспаления у пациентов со стабильным
ХОЗЛ, было показано, что оба эти препарата снижают концентрацию СРБ на 50 и 63% от исходных величин по сравнению с группой плацебо, в которой СРБ уменьшался только на 8%. Дополнительная неделя лечения флютиказона пропионатом ассоциировалась с уровнями СРБ, которые были ниже исходного уровня.
Флютиказона пропионат, а не преднизолон, также значительно снижал уровни ИЛ-6 на 26% по сравнению с исходным значением, хотя этот эффект был менее заметным, чем для СРБ. Однако эти факты требуют дальнейшего подтверждения в большей популяции пациентов.
Данные из другого проспективного исследования предполагают, что ингаляционные кортикостероиды ассоциируются с более низкими уровнями СРБ у пациентов с ХОЗЛ. Более того, показано, что применение комбинированной терапии флютиказона пропионатом
с длительно действующим агонистом ?2-рецепторов сальметеролом оказывает более широкий спектр противовоспалительных эффектов, включая снижение числа CD8+ в биоптатах бронхов, значительное снижение CD45+, CD4+, ФНО-a и интерферона-x, а также уменьшение нейтрофилов и эозинофилов в мокроте.
Новые группы препаратов, направленные против специфических цитокинов, молекул клеточной
адгезии, ядерного фактора-kappa-beta и других медиаторов, которые влияют на активность воспалительных клеток и маркеров, обнаруженных при ХОЗЛ, находятся в стадии развития.
Эпидемиологические и клинические исследования ингаляционных кортикостероидов
в комбинации с длительно действующими агонистами b2-рецепторов свидетельствуют о более выраженном эффекте при их комбинированном назначении по сравнению с монотерапией. Клинические исследования демонстрируют значительный дополнительный эффект на функцию легких и уменьшение симптомов у пациентов, получавших комбинацию препаратов, по сравнению с больными, получающими монотерапию, а фармакоэпидемиологические исследования показывают,
что комбинация ассоциируется с более выраженным снижением смертности и госпитализаций по сравнению с группой больных, получавших только ингаляционные кортикостероиды.
Выводы
В настоящее время имеются доказательства не только ассоциации между ХОЗЛ и сердечно-сосудистой патологией, но и о воспалительном базисе обоих типов состояний с возможностью взаимного вовлечения между легкими и системой
кровообращения.
Необходимы дальнейшие исследования выяснения природы сердечно-сосудистых событий у пациентов ХОЗЛ с тем, чтобы мы могли понимать, как эти механизмы взаимодействуют друг с другом.
Лекарственные препараты, модифицирующие воспалительный процесс, являются
не только эффективными средствами терапии ХОЗЛ и сердечно-сосудистых заболеваний, но могут одновременно явиться и средством для изучения лежащих в их основе механизмов.
Литература размещена
1. Mannino D.M., Buist A.S. Global burden of COPD: risk factors, prevalence, and future trends // Lancert.-2007.-Vol.370.-P.765773.
2. Agusti A.G. Systemic effects of chronic obstructive pulmonary disease //
proc. Am. Thorac. Soc.-2005.-Vol.2.-P.367-370.
3. Foster T.S., Miller J.D., Marton J.P. et al. Assessment of the economic burden of COPD in the US: a review and synthesis of the literature // COPD.-2006.-Vol.3.-P.211-218.
4. Rennard S., Decramer M., Calverley P.M. et al. Impact of COPD in North
America and Europe in 2000; subjects’ perspective of Confronting COPD International Survey // Eur. Respir. J.-2002.-Vol.20.-P.799-805.
5. Spencer S., Calverley P.M., Burge P.S. Impact of preventing exacerbations on deterioration of health status in COPD // Eur. Respir. J.-2004.-Vol.23.-P.698-702.
6. Spencer S., Jones P.W. Time course of recovery of health status following an infective exacerbation of chronic bronchitis // Thorax.-2003.-Vol.58.-P.589-593.
7. De Leon S.F., Thurston G.D., Ito K. Contribution of respiratory
disease to nonrespiratory mortality associations with air pollution // Am. J. Respir. Crit. Care Medical.-2003.-Vol.167.-P.1117-1123.
8. Schwartz J. Air pollution and hospital admissions for heart disease in eight U.S. counties // Epidemiology.-1999.-Vol.10.-P.17-22.
9. He J., Vupputuri S., Allen K. et al. Passive smoking
and the risk of coronary heart disease. A meta-analysis of epidemiological studies // N. Engl. J. Med.-1999.-Vol.340.-P.920-926.
10. Law M.R., Morris J.K., Wald N.J. Environmental tobacco smoke exposure and ischemic heart disease: an evaluation of the evidence // BMJ.-1997.-Vol.315.-p.973-980.
11. Sin D.D., Wu L., Anderson J.A. et al. Inhaled
corticosteroids and mortality in chronic obstructive pulmonary disease // Thorax.-2005,-Vol.60.-P.992-997.
12. Camilli A.E., Robbins D.R., Lebowitz M.D. Death certificate reporting of confirmed airways obstructive disease // Am. J. Epidemiol.-1991.-Vol.133.-P.795-800.
13. Hansell A.L., Walk J.A., Soriano J.B. What do chronic obstructive pulmonary disease patients die from? A multiple cause coding analysis // Eur. Respir. J.-2003,-Vol.22.-P.809-814.
14. Huiart L., Ernst P., Suissa S. Cardiovascular morbidity and mortality in COPD //
Chest.-2005.-Vol.128.-P.2640-2646.
15. Curkendall S.M., Deluise C., Jones J.K. et al. Cardiovascular disease in patients with chronic obstructive pulmonary disease, Saskatchewan Canada cardiovascular disease in COPD patients // Ann. Epidemiol.-2006.-Vol.16.-P.63-70.
16. Sidney S., Sorel M., Quesenberry C.P. et al. COPD and incident cardiovascular disease hospitalizations and mortality: Kaiser Permanente Medical Care Program // Chest.-2005.-Vol.128.-P.2068-2075.
17. Kjoller E., Kober L., Iversen K. et al. Importance of chronic obstructive pulmonary disease for prognosis and diagnosis of congestive heart failure in patients with acute myocardial infarction // Eur. Heart. J.-2004.-Vol.6.-P.71-77.
18. Rutten F.H., Moons K.G., Cramer M.J. et al. Recognising heart failure in elderly patients with stable chronic obstructive pulmonary disease in primary care: cross-sectional diagnostic study // BMJ.-2005.-Vol.331-P.1379-1382.
19. Rutten F.H., Cramer M.J., Grobbee D.E. et al. Unrecognised heart failure in elderly patients with stable chronic obstructive pulmonary disease // Eur. Heart J.-2005.-Vol.26.-P.1887-1894.
20. Hoggs J.C. Pathophysiology of airflow limitation in chronic obstructive
pulmonary disease // Lancet.-2004.-Vol.364.-P.709-721.
21. Hoggs J.C., Chu F., Utokaparch S. et al. The nature of small-airway obstruction in chronic obstructive pulmonary disease // N. Engl. J. Med.- 2004.-Vol.350.-P.2645-2653.
22. Gan W.Q., Man S.F., Senthilselvan A., Sin D.D. Association between chronic obstructive pulmonary disease and systemic inflammation: a systemic review and a meta-analysis // Thorax.-2004.-Vol.59.-P.574-580.
23. Sin D.D., Man S.F. Why are patients with chronic obstructive pulmonary
disease at increased risk of cardiovascular diseases? // Circulation.-2003.-Vol.107.-P.1514-1519.
24. Wedzicha J.A., Seemungal T.A., MacCallum P.K. et al. Acute exacerbations of COPD are accompanied by elevations of plasma fibrinogen and serum IL-6 levels // Thromb. Haemost.-2000.-Vol.84.-P.210-215.
25. Mannino D.M., Ford E.S., Redd S.C. Obstructive and restrictive lung disease
and markers of inflammation: data from the Third National Health and Nutrition Examination // Am. J. Med.-2003.-Vol.114.-P.758-762.
26. Blake G.J., Ridker P.M. C-reactive protein and other inflammatory risk markers in acute coronary syndromes // Am. Coll. Cardiol.-2003.-Vol.41 (Suppl. S).-P.37S-42S.
27. Blake G.J. Inflammatory biomarkers of the patient with myocardial insufficiency // Curr. Opin. Crit. Care.-2003.-Vol.9.-P.369-374.
28. Ridker P.M., Rifai N., Rose L. et al. Comparison of C-reactive protein and low-density lipoprotein cholesterol levels in the prediction of first cardiovascular events // N. Engl. J. Med.-2002.-Vol.347.-P.1557-1565.
29. Lind L. Circulating markers of inflammation and atherosclerosis // Atherosclerosis.-2003.-Vol.169.-P.203-214.
30. Kinlay S., Selwyn A.P. Effects of statins on inflammation in patients with acute and chronic coronary syndromes // Am. J. Cardiol.-2003.-Vol.91, Suppl.4A.-P.9B-13B.
31. Plutzky J. Inflammatory pathways in atherosclerosis and acute coronary syndromes // Am. J. Cardiol.-2001.-Vol.88, Suppl.8A.-P.10K-15K.
32. Zwaka T.P., Homback V., Torzewski J. C-reactive protein-mediated low density lipoprotein update by macrophages: implications for atherosclerosis // Circulation.-2001.-Vol.103.-P.1194-1197.
33. Devaraj S., Xu D.Y., Jialal I. C-reactive protein increases plasminogen activator inhibitor-1 expression and activity in human aortic endothelial cells: implications for the metabolic syndrome and atherothrombosis // Circulation.-2003.-Vol.107.-P.398-404.
34. Pasceri V., Willerson J.T., Yeh E.T. Direct proinflammatory effect of C-reactive protein on human endothelial cells // Circulation.-2000.-Vol.108.-P.2957-2963.
35. Turesson C., Jarenros A., Jacobsson L. Increased incidence of cardiovascular disease in patients with rheumatoid arthritis – results from a community based study // Ann. Rheum. Dis.-2004.-Vol.63.-P.952-955.
36. Stenvinkel P. Interactions between inflammation, oxidative stress, and
endothelial dysfunction in end-stage renal disease // J. Ren. Nutr.-2003.-Vol.13.-P.144-148.
37. Beck J.D., Offenbacher S. The association between periodontal diseases and cardiovascular diseases: a state-of-the-science review // Ann. Periodontol.-2001.-Vol.6.-P.9-15.
38. Dandona P., Aljada A. A rational approach to pathogenesis and treatment of type 2 diabetes mellitus, insulin resistance, inflammation, and atherosclerosis // Am. J. Cardiol.-2002.-Vol.90, Suppl.5A.-P.27G-33G.
39. Meyer O. Role of TNF-alpha and cytokines in the physiopathology of rheumatoid arthritis. Therapeutic perspectives // Bull. Acad. Natl. Med.-2003.-Vol.187.-P.935-954.
40. Yeh E.T.N. CRP as a mediator of disease // Circulation.-2004.-Vol.109, Suppl.II.-P.II-11-II-14.
41. Janket S.J., Qvarnstrom M., Meurman J.H. et al. Asymptomatic dental score and preventive coronary heart disease // Circulation.-2004.-Vol.109.-P.1095-1100.
42. Simmons E.M., Himmelfarb J., Sezer M.T. et al. Plasma cytokine levels predict mortality in patients with acute renal failure // Kidney Int.-2004.-Vol.65.-P.1357-1365.
43. Ambrose J.A., Barua R.S. The pathophysiology of cigarette smoking and cardiovascular disease: an update // J. Am. Coll. Cardiol.-2004.-Vol.43.-P.1731-1737.
44. Burke A., Fitzgerald G.A. Oxidative stress and smoking-induced vascular injury // Prog. Cardiovasc. Dis.-2003.-Vol.46.-P.79-90.
45. Puranik R., Celermajer D.S. Smoking and endothelial function // Prog.
Cardiovasc. Dis.-2003.-Vol.45.-P.443-458.
46. Su Y., Cao W., Han Z., Block E.R. Cigarette smoke extract inhibits angiogenesis of pulmonary artery endothelial cells: The role of calpain // Am. J. Physiol. -2004.-Vol.287.-P.794-800.
47. Drost E.M., Skwarski K.M., Sauleda J. et al. Oxidative stress and airway inflammation in severe exarcebations of COPD // Thorax.-2005.-Vol.60.-P.293-300.
48. Opie L.H., Commerford P.J., Gersh B.J., Pfeffer M.A. Controversies in
ventricular remodeling // Lancet.-2006.-Vol.367.-P.356-367.
49. Leinonen M., Saikku P. Infections and atherosclerosis // Scand. Cardiovasc. J.-200.-Vol.34.-P.12-20.
50. Grayston J.T., Kronmal R.A., Jackson L.A. et al. Azithromycin for the secondary prevention of coronary events // N. Engl. J. Med.-2005.-Vol.352.-P.1637-1645.
51. Kiechl S., Werner P., Egger G. et al. Active and passive smoking, chronic infections, and the risk of carotid atherosclerosis. Prospective results from the Bruneck study // Stroke.-2002.-Vol.33.-P.2170-2176.
52. Sauerwein H.P., Schols A.M. Glucose metabolism in chronic lung disease
// Clin. Nutr.-2002.-V0l.21.-P.367-371.
53. Kemppainen J., Tsuchida H., Stolen K. et al. Insulin signalling and resistance with chronic heart failure // J. Physiol.-2003.-Vol.550.-P.3050315.
54. Laws P.E., Spark J.I., Cowled P.A., Fitridge R.A. The role of statins in vascular disease // Eur. J. Vasc. Endovasc. Surg.-2004.-Vol.27.-P.6-16.
55. Nesto R. C-reactive protein, its role in inflammation, Type 2 diabetes and cardiovascular disease, and the effects of insulin-sensitizing treatment with thiazolidinediones // Diabetic. Med.-2004.-Vol.2.-P.810-817.
56. Sin D.D., Lacy P., York E., Man S.F. Effects of fluticasone on systemic markers of inflammation in chronic obstructive pulmonary disease // Am. J. Respir. Crit. Care Med.-2004.-Vol.170.-P.760-765.
57. Pinto-Plata V.M., Mullerova H., Toso J.F. et al. The C-reactive protein (C-RP) is elevated in patients with COPD but not in smokers and non-smokers controls. CRP levels are influenced by use of MDI corticosteroids // Am. J. Respir. Crit. Care Med.-2004.-Vol.169.-P.A839-A892.
58. Barnes P.J. COPD: is there light at the end of the tunnel? // Curr. Opin. Pharmacol.-2004.-Vol.4.-p.263-272.
59. Huiart L., Ernst P., Ranouil X., Suissa S. Low-dose inhaled corticosteroids and the risk of acute myocardial infarction in COPD // Eur. Respir. J.-2005.-Vol.25.-P.634-639.
Medicus Amicus
|















 Пожилой возраст является фактором риска при раке молочной железы (РМЖ). Большая часть смертей от РМЖ происходит именно у пожилых. Не всегда у них удается провести лечение сог..
Пожилой возраст является фактором риска при раке молочной железы (РМЖ). Большая часть смертей от РМЖ происходит именно у пожилых. Не всегда у них удается провести лечение сог.. включала всех живорожденных детей, а также случаи мертворождения и прерывания беременности вследствие врожденных пороков в 7 канадских провинциях за период 1993 по 2002 гг. Основн..
включала всех живорожденных детей, а также случаи мертворождения и прерывания беременности вследствие врожденных пороков в 7 канадских провинциях за период 1993 по 2002 гг. Основн.. Роль антитромботической терапии при хронической сердечной недостаточности (ХСН) у пациентов с синусовым ритмом обсуждается много лет. В частности, оживленные дискуссии вызывает воп..
Роль антитромботической терапии при хронической сердечной недостаточности (ХСН) у пациентов с синусовым ритмом обсуждается много лет. В частности, оживленные дискуссии вызывает воп.. Жаропонижающие лекарственные средства - препараты, наиболее часто используемые для лечения детей как педиатрами, так и родителями. Этому способствуют бытующие представления об опас..
Жаропонижающие лекарственные средства - препараты, наиболее часто используемые для лечения детей как педиатрами, так и родителями. Этому способствуют бытующие представления об опас.. Неонатальный сепсис (НС) остается ведущей причиной смерти у недоношенных новорождённых. Стратегии для уменьшения частоты НС по-прежнему не достаточно эффективны, и связанная с НС с..
Неонатальный сепсис (НС) остается ведущей причиной смерти у недоношенных новорождённых. Стратегии для уменьшения частоты НС по-прежнему не достаточно эффективны, и связанная с НС с..

 Новости
Новости 