Лечение варикоза "по немецки"
Ананко А., к.м.н., хирург
Отделение висцеральной, торакальной и эндокринной хирургии горбольницы Вайссенбурга, Бавария.
Работая хирургом в Германии, заметил, что не только дорогостоящая техника, бесплатные медикаменты и вышколенный медперсонал являются залогом успеха и основным отличием от нашей "бесплатной медицины".
Больше всего меня удивили технические и тактические тонкости здешних хирургов - зачастую именно они являются решающими в исходе операции и результатах лечения.
Всеми этими нюансами я и хочу поделиться с читателями "Medicus Amicus" в надежде, что они смогут пригодиться в повседневной практике обычного украинского хирурга.
Лечение варикоза в Германии возведено в ранг государственной проблемы, что неудивительно. По последним данным, около десяти миллионов граждан страны вынуждены обращаться к врачу по этому поводу, у миллиона (!) из них хотя бы один раз уже диагностировались трофические язвы, более половины больных вынуждены были менять в связи с этим место работы, а средняя длительность больничного у таких
пациентов составляет шесть недель в год!
Понятно, что и интерес к методикам лечения и диагностики варикоза здесь, несмотря на кажущуюся изученность проблемы, огромный, а средства, полученные за лечение таких пациентов, составляют чуть ли не основную статью дохода большинства частных хирургических и дерматологических клиник.
В чем же особенности лечения варикоза "по-немецки"?
Начну с диагностики - здесь давно отказались от до боли знакомых нам еще со студенческих времен "маршевых" тестов и "стоячих" проб. Все эти отбирающие массу времени (как у врача, так и пациента) методики уступили свое место ультразвуковому исследованию.
С помощью обычного 7,5-10-мегагерцевого линейного датчика можно в большинстве случаев не только прекрасно выяснить проходимость глубоких вен, но и локализовать все перфорантные вены, определить структуру большой и малой подкожной вен и степень недостаточности их клапанов, а дополнение этого исследования доплеровским повышает его чувствительность до 95%, так что весьма болезненная и богатая осложнениями флебография оказывается в подавляющем большинстве случаев тоже излишней.
И именно тщательно проведенная предоперационная диагностика позволяет хирургу проводить максимально щадящие, косметически оптимальные и, что самое главное, ориентированные на стадию варикоза операции.
Действительно, эра "больших разрезов" в хирургии вен нижних конечностей уже давно канула в лету - благодаря совершенствованию инструментария и точному, проведенному под контролем ультразвукового датчика, предоперационному маркированию пораженных участков подкожной венозной системы и дефектных перфорантных вен удается добиться превосходных косметических результатов.
Стремление к минимальным разрезам и максимальному сохранению неизмененных подкожных вен обусловлено не только борьбой за пациентов и данью моде - этому есть и другие, более объективные объяснения.
Во-первых, всеобщая "поликлинизация" немецкой медицины - с каждым годом число стационарных операций, оплачиваемых страховыми компаниями, неуклонно снижается. Касается это и венозной хирургии - на сегодняшний день осталось совсем немного критериев (рецидив, тяжелая сопутствующая патология), разрешающих проведение венэктомии в стационаре.
Во-вторых, и это не менее важно, невероятный прогресс байпасс-хирургии заставляет сосудистых хирургов намного бережнее относиться к большой подкожной вене - главному, а зачастую и единственному аллогенному сосудистому трансплантату.
Именно поэтому на начальных стадиях варикоза наибольшее внимание уделяется так называемой "кроссэктомии" - тщательной препаровке и перевязке всех вен «венозной звездочки» (рис. 1) в области впадения v. saphena magna в v. femoralis. Именно забытые боковые ветви большой подкожной вены и являются в дальнейшем наиболее частой причиной развития ранних послеоперационных рецидивов.
Непосредственное удаление большой подкожной вены (стриппинг) должно быть направлено только на патологически измененные ее отрезки - именно такая, кстати и более физиологичная, методика позволяет в большей мере сохранить этот незаменимый в сердечно-сосудистой хирургии аутотрансплантат. Поэтому зонд для венэктомии должен проводиться только до того уровня, на котором при ультразвуковом предоперационном исследовании еще диагностировался венозный рефлюкс.

Говоря о минимально инвазивных методиках в лечении варикозной болезни на ее ранних стадиях, необходимо упомянуть эндолюминальные методы окклюзии ствола большой подкожной вены и ее боковых ветвей. Все они направлены на создание асептического воспаления венозной
стенки и, как следствие, полной ее окклюзии. Наиболее известная из этих методик - склерозирование с использованием пенистого полидоканола - применяется давно, однако по сравнению с классической венэктомией чревата большим числом рецидивов. Кроме этого, в связи с опасностью флотирования тромбов в систему глубоких вен в чистом виде она практически не применяется.
Более привлекательно и прогрессивно в этом плане выглядят радиоволновая и лазерная окклюзия вен - при этом происходит катетеризация большой подкожной вены через один из сосудов "венозной звездочки" (как правило, v. epigastrica superficialis), введение через катетер лазерного или радиоволнового зонда с последующим температурным воздействием на стенку сосуда.
В связи с относительно узким применением этих методов в Германии (они, как правило, не оплачиваются государственными страховыми компаниями) пока нет соответствующего числа наблюдений, позволяющих достоверно оценить их преимущества и недостатки.
И еще два слова о методике, которая только пытается найти своих сторонников в Германии, но пока не признана страховыми компаниями, несмотря на всю ее прогрессивность.
Речь идет о так называемой CHIVА-методике, разработанной во Франции в конце 80-х годов, название которой представляет собой аббревиатуру французских слов "поликлиническое, направленное на сохранение вен и коррекцию кровотока, лечение варикоза". Весь ее фокус заключается в тщательнейшем предоперационном доплеровском исследовании, позволяющем максимально точно выявить все "патологические циркуляции" в
системе подкожных вен (ведь сама большая подкожная вена, как правило, остается неизмененной - поражаются только ее боковые ветви и некоторые перфоранты), маркировать и с помощью микроразрезов разрушить их. При этом, по словам сторонников этой методики, варикозно измененные вены в течение двух-трех месяцев после операции превращаются в нормальные. Звучит революционно, но насколько соответствует действительности - покажет время.
Привлекательность этой методики - ее абсолютная "амбулаторность", полная независимость от анестезиолога и невероятная "косметичность".
Поэтому, наверное, ее с радостью восприняли дерматологи (которые в Германии имеют право заниматься малой хирургией) и пока критически рассматривают сосудистые хирурги.
Мне также кажется подозрительной эта методика, так как пациентам после вмешательства предписывается пожизненно, независимо от образа жизни и характера работы, носить компрессионные колготки - иначе вены снова станут варикозными. Закономерный вопрос - а зачем
тогда операция?
Говоря в начале статьи о том, что эпоха "больших разрезов" в хирургии варикоза в Германии подошла к концу, я все же немного покривил душой - есть здесь операции, оставляющие большие шрамы и при варикозе, но только тогда, когда остальные методы бессильны: при тяжелой венозной недостаточности с развитием липосклероза фасций голени и тяжелых трофических нарушений с неизменным результатом - трофическими язвами.
Здесь, как говорится, малыми мерами не обойтись - компрессионная терапия, антибиотики и локальное лечение (на перевязочные материалы у одного такого пациента за курс лечения тратятся сотни, если не тысячи, евро) эффективны, к сожалению, только в стационаре.
Иногда успешной оказывается эндоскопическая субфасциальная перевязка перфорантов, преимущества которой заключаются также в ее малоинвазивности и асептичности, особенно у больных с "цветущими" трофическими язвами. Но, как правило, первые же шаги таких пациентов "на свободе" оказываются чаще всего и последними - с еще более впечатляющими язвами их снова привозят в клинику. Выход здесь один - широкая фасциотомия (в наиболее тяжелых случаях и эктомия) с открытой перевязкой перфорантов и открытым ведением раны (по возможности, под вакуумной повязкой).
Только так можно добиться более-менее сносных грануляций и получить шансы на аутодермопластику. Процесс длительный, изнурительный, но почти всегда приводящий к обнадеживающим результатам.
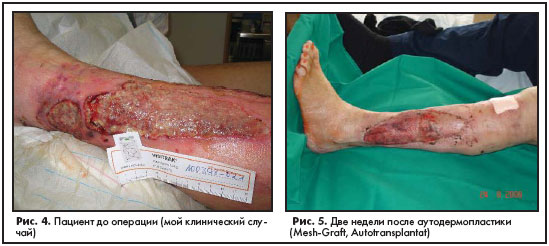
В качестве иллюстрации привожу снимки одного из таких пациентов с хронической венозной недостаточностью. Предпоследнее его пребывание в стационаре составило два месяца, через три недели после выписки он вернулся с тяжелейшим рожистым воспалением и
прогрессирующими трофическими язвами (рис. 4). После проведения латеральной фасциэктомии с иссечением язвы была наложена вакуумная повязка, а через две недели после достижения активных грануляций проведена аутодермопластика, результаты которой представлены на рис. 5.
Так что шансы на излечение у пациентов с варикозом есть всегда, главное здесь - терпение, сотрудничество пациента и патофизиологически обоснованный подход к выбору вмешательства.
Medicus Amicus, №5 2006
|


















 Новости
Новости 