Исследователи представили способ снизить цены на вакцины
Используя вакцину Зика в качестве модели, исследовательская группа показала, что платформа ДНК эффективно работает на мышах. После однократной низкой дозы вакцина ДНК защ..
| Биологи: люди с повышенной сонливостью в три раза чаще подвержены болезни Альцгеймера
Ученые из Университета Джона Хопкинса в США под руководством биолога Адама Спира выявили, что люди с повышенной дневной сонливостью в три раза чаще страдают от&..
| Биологи обнаружили три неуязвимых для антибиотиков бактерии
Каждый год только в США по меньшей мере 2 млн человек заражаются супербактериями — штаммами, устойчивыми к существующим антибиотикам. Из-за отсутстви..
| Новый анализ крови предсказывает рак почек задолго до диагноза
В новом исследовании, опубликованном в журнале Clinical Cancer Research, ученые вместе с коллегами из Израильского диагностического центра задались вопросом: мо..
| Новый наноматериал уничтожит пленки из микробов, которые развивают кариес
Американские химики представили наноматериал, растворяющий пленки из микробов, которые формируют налет и развивают кариес...
| Українцям робитимуть щеплення за новим графіком
Як пояснили в Міністерстві охорони здоров’я, оновлення в календарі стосуються вакцинації проти гепатиту В та туберкульозу. ..
| Смертельный вирус угрожает пандемией
Число жертв вируса Нипах, эпидемия которого началась на юге Индии, уже достигло семнадцати человек. По словам медиков, на данный момент нет ни вакцины, ни лечения вызываемого вирус..
|
| Принципи профілактики і лікування ішемічної хвороби серця
лікування ішемічної хвороби серця ризик розвитку атеросклерозу стенокардії b-адренорецептори
Принципи профілактики і лікування ішемічної хвороби серця
Лутай М.I., доктор медичних наук, профессор, заступник директора з науковоi роботи iнституту кардiологii iм. академiка М.Д. Стражеска АМН Украiни
Актуальність проблеми
Розвиток і перебіг ішемічної хвороби серця (ІХС) залежать від наявності таких факторів ризику: гіперхолестеринемія, паління, підвищення АТ, порушення обміну глюкози, надмірна маса тіла,
малорухомий спосіб життя. У зв'язку з тим, що фактори ризику ІХС за своєю суттю є факторами ризику розвитку атеросклерозу, цілеспрямоване зменшення вираженості чи усунення їх позитивно впливає не тільки на перебіг і прогноз ІХС, але
й на інші клінічні форми атеросклерозу периферійних судин (облітеруючий атеросклероз нижніх кінцівок та ін., цереброваскулярні захворювання, тощо). Аналіз показників загальної смертності населення України за 2000 р. свідчить,
що 62% випадків припадає на смертність від хвороб системи кровообігу. Цей показник зумовлений в основному двома причинами - ІХС та цереброваскулярними захворюваннями, питома вага яких у структурі смертності від хвороб
системи кровообігу становила відповідно 64,5 та 25%. В Україні в 2000 р. тільки за зверненнями до лікаря (!) зареєстровано 5,9 млн. пацієнтів з ІХС, з яких особи зі стенокардією становлять 36%.
Щороку під час звертань до лікувально-профілактичних закладів виявляють понад 500 000 пацієнтів з ІХС. Економічні збитки внаслідок тимчасової непрацездатності та передчасної смерті від ІХС, цереброваскулярних захворювань та артеріальної гіпертензії (АГ) у 2000 р. перевищили 2 млрд. гривень.
Окрім того, певні економічні збитки для держави пов'язані з витратами на лікування та реабілітацію зазначеної категорії хворих. Кардіологи, терапевти та інші медичні працівники повиннi усвідомлювати потенційну користь профілактики коронарних ускладнень для всіх пацієнтів, надавати допомогу службам
охорони здоров'я для зниження частоти розвитку серцево-судинних захворювань.
Профілактика
ішемічної хвороби серця
Мета профілактики - зменшення ускладнень ІХС або інших клінічних форм атеросклерозу, частоти інвалідизації, передчасної смерті пацієнтів з клінічними симптомами ІХС та здорових осіб з високим ризиком виникнення ІХС. Виділяють первинну та вторинну профілактику ІХС та інших форм атеросклерозу.
Первинна профілактика - це сукупність заходів, спрямованих на попередження дії факторів ризику,
які призводять до виникнення клінічних симптомів захворювання. Метою первинної профілактики є попередження ІХС та її клінічних проявів: стенокардії, IM, порушень серцевого ритму та провідності, раптової коронарної смерті.
Вторинна профілактика - це заходи, спрямовані на зменшення ускладнень захворювання, покращання його клінічного перебігу та прогнозу. Такі заходи включають вплив на фактори ризику, медикаментозне чи хірургічне втручання.
Пріоритети профілактики
Незважаючи на те, що первинна профілактика спрямована на попередження захворювання, не применшуючи її значення слід наголосити, що на сьогодні профілактичні заходи та застосування лікарських засобів
більш ефективні у групі пацієнтів з уже існуючими клінічними ознаками атеросклерозу чи ІХС, тобто вторинна профілактика є ефективнішою, принаймні щодо попередження майбутніх серцево-судинних ускладнень і коронарної смерті.
Щодо проведення популяційної стратегії, яка передбачає здоровий спосіб життя, зменшення паління, здорове і збалансоване харчування, підвищення фізичної активності, контроль АТ, увага лікарів повинна
бути зосереджена на пацієнтах з клінічними ознаками ІХС та іншими формами атеросклерозу, а також на особах з високим ризиком виникнення таких хвороб у майбутньому.
Пріоритетні групи населення
1. Пацієнти з діагностованою ІХС та з іншими клінічними формами атеросклерозу.
Особам, які входять до групи найвищого ризику розвитку судинних подій, показані найбільш інтенсивні зміни способу життя і за необхідності лікарські засоби для корекції факторів ризику.
2. Здорові особи з високим ризиком виникнення ІХС та інших форм атеросклерозу,
у яких спостерігається поєднання факторів ризику, таких як паління, підвищений АТ, гіперліпідемія, гіперглікемія, родинний анамнез щодо раннього виникнення ІХС, АГ або цукрового діабету (ЦД).
3. Близькі родичі пацієнтів, у яких в молодому віці виникла ІХС чи інші форми атеросклерозу.
4. Першій категорії пацієнтів проводять вторинну профілактику ІХС, другій та третій категорії осіб з підвищеним ризиком виникнення клінічних проявів атеросклерозу - первинну профілактику.
Вторинна профілактика
Вторинну профілактику слід проводити всім пацієнтам з установленим діагнозом ІХС та іншими клінічними формами атеросклерозу. Одним з найголовніших напрямків є модифікація факторів ризику.
Модифікація факторів ризику
Припинення паління. Паління є одним з найважливіших коригованих факторів ризику ІХС. Повна відмова від нього значно зменшує вираженість симптомів і покращує прогноз ІХС. Пацієнтам та всім членам їх сімей необхідно наполегливо рекомендувати відмовитися від паління.
Вибір раціонального харчування. Усі пацієнти повинні отримати професійні поради щодо вибору продуктів харчування. Лікар наголошує на важливості дієти для зменшення маси тіла, зниження АТ і рівня холестерину
(ХС), контролю глікемії при ЦД.
Поради стосовно дієти:
- Зменшити вживання жирів до рівня, при якому надходження енергії становить 30% або менше від загальної кількості енергії, насичених жирів - не більше ніж 30% від загальної кількості жирів,
ХС - не більше ніж 300 мг/добу.
- Досягти зменшення вживання насичених жирів шляхом їх часткової заміни моно- та поліненасиченими жирами, які містяться в овочах та продуктах моря.
- Збільшити вживання свіжих фруктів, овочів та злаків.
- Знизити загальну енергетичну цінність їжі за необхідності зменшення маси тіла.
- При підвищенні АТ зменшити вживання солі (до 6 г/добу) та алкоголю.
Підвищення фізичної активності. Рекомендовані фізичні вправи залежать від тяжкості
симптомів та тренованості пацієнта. Попереднє фізичне тестування визначає рівень тренованості, за якого можливий початок фізичних навантажень. Рекомендують аеробні вправи (ходіння, плавання, велосипедні прогулянки) протягом 20-30 хв. 4-5 разів на
тиждень. Необхідно пояснити важливість фізичної активності для контролю маси тіла і модифікації інших факторів ризику.
Фізична активність підвищує толерантність до фізичного навантаження, зменшує вираженість симптомів захворювання, сприяє зменшенню маси тіла, підвищенню рівня ХС ЛПВЩ, зниженню рівня ТГ і схильності до тромбоутворення.
Нормалізація маси тіла. У пацієнтів з надмірною масою тіла (індекс маси тіла понад 25 кг/м2) або з ожирінням (понад 30 кг/м2), особливо з центральним типом ожиріння, існує підвищений ризик ІХС.
Зменшення маси тіла сприяє зниженню АТ, рівня ХС та глюкози в крові. Корисним клінічним параметром оцінки маси тіла є об'єм талії: якщо він перевищує 94 см у чоловіків і 80 см у жінок, масу тіла необхідно зменшити.
Зниження АТ. У пацієнтів з ІХС цільовий рівень АТ повинен бути нижчим за 140/90 мм рт.ст.,
а в деяких групах пацієнтів з ІХС (супутній ЦД) з високим ризиком серцево-судинних ускладнень - нижчим за 130/85 мм рт.ст. Якщо цього не вдається досягти зміною способу життя, слід застосувати медикаментозну терапію. У разі стенокардії
перевагу надають блокаторам b-адренорецепторів, а у разі їх поганої переносимості чи неефективності - блокаторам кальцієвих каналів тривалої дії. Після IM насамперед слід призначити блокатори b-адренорецепторів, оскільки ці препарати
знижують ризик виникнення повторного IM. Застосування інгібіторів АПФ доцільно у пацієнтів з наявністю систолічної дисфункції міокарда та гіпертрофії ЛШ.
Нормалізація ліпідемії. Цільовим рівнем ХС є стійка концентрація загального ХС нижче за 5 ммоль/л (192 мг/дл), ХС ЛПНЩ - нижче за 3 ммоль/л (115 мг/дл). Концентрації ХС ЛПВЩ та ТГ не використовують як критерії ефективності
терапії. Проте рівень ХС ЛПВЩ нижчий за 1 ммоль/л і ТГ вищий за 2 ммоль/л є маркером підвищеного коронарного ризику. Якщо протягом кількох місяців неможливо досягти цільового рівня загального ХС і ХС ЛПНЩ шляхом зміни способу життя,
слід використовувати лікарські засоби. Перевагу надають інгібіторам ГМГ-КоА редуктази (статинам), оскільки вони сприяють зменшенню коронарної захворюваності і смертності пацієнтів з ІХС. Статини також здатні знижувати
ризик інсульту у пацієнтів з ураженням коронарних артерій. У хворих з підвищеним рівнем ТГ і зниженим - ЛПВЩ доцільно використовувати фібрати останніх поколінь (фенофібрат, безафібрат), особливо за наявності супутнього ЦД 2-го типу.
Контроль глікемії. Хоча не доведено, що адекватний контроль рівня глюкози у крові дає можливість знизити ризик розвитку IM та раптової смерті у пацієнтів з ЦД та ІХС чи іншими проявами атеросклерозу, встановлено його
позитивний вплив на перебіг та частоту виникнення захворювань дрібних судин та інших ускладнень ЦД. Адекватний контроль рівня глюкози при інсулінзалежному ЦД (ІЗЦД - 1-й тип) передбачає рівень глюкози натще 5,1-6,5 ммоль/л, після їди - 7,6-9,0
ммоль/л, а також уникнення розвитку тяжкої гіпоглікемії. У більшості пацієнтів з ІНЦД (2-й тип) можливе безпечне досягнення самих нижчих показників, які притаманні особам без ЦД.
Психоемоційні фактори. Ці фактори є важливими у провокуванні симптомів захворювання, але, як правило, їх значення як фактора ризику лікарі і пацієнти переоцінюють. Діагноз ІХС може стати причиною підвищеної збудливості хворих. При цьому корисними можуть стати методи психологічної корекції, спрямовані на досягнення релаксації та контролю над стресом.
Невід'ємною частиною вторинної профілактики слід вважати медикаментозне лікування ІХС. Для зменшення вираженості загострень ІХС застосовують такі препарати:
- ацетилсаліцилова кислота (75-160 мг) або інші антитромбоцитарні препарати (тиклопідин 500 мг) - практично у всіх пацієнтів;
- блокатори b-адренорецепторів - особливо у пацієнтів, які перенесли IM;
- інгібітори АПФ - у пацієнтів із симптомами або ознаками серцевої недостатності (СН) в момент виникнення IM або зі стійкою систолічною дисфункцією ЛШ (фракція викиду менша за 40%), з ЦД;
- антикоагулянти після IM у деяких пацієнтів з підвищеним ризиком розвитку тромбоемболічних порушень, включаючи хворих з IM передньої стінки великого розміру, аневризмою або тромбом ЛШ, пароксизмальною тахікардією, хронічною СН або зазначеними в анамнезі тромбоемболічними порушеннями.
Вивчення анамнезу близьких родичів. Скринінг факторів ризику розвитку IM та раптової смерті слід здійснювати у родичів пацієнтів з передчасним виникненням ІХС: чоловіків віком до 55 років, жінок - до 65 років. Саме у таких пацієнтів спостерігається високий ризик виникнення ІХС.
Первинна профілактика
Проводиться в осіб з підвищеним ризиком виникнення ІХС та інших тяжких проявів атеросклерозу.
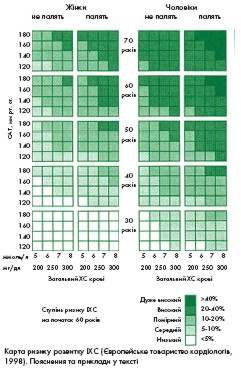
Абсолютний ризик виникнення ІХС та інших проявів атеросклерозу (нефатальний IM або коронарна
смерть) протягом наступних 10 років можна оцінити за допомогою карти ризику ІХС (див.карту), враховуючи стать, вік, паління, САТ та рівень загального ХС. Для цього необхідно знайти в карті ту клітину, яка відповідає вікові пацієнта,
його статі, ставленню до паління, рівням САТ та ХС, та порівняти ії зі шкалою.
Наприклад, у чоловіка 40 років, який палить, із САТ 180 мм рт. ст. і рівнем ХС 300 мг/дл ризик розвитку ІХС на найближчі 10 років високий і дорівнює 20-40%. У той самий час у чоловіка 70 років, який не
палить, з нормальним САТ (120 мм рт. ст.) і рівнем ХС менше 200 мг/дл, ризик розвитку ІХС нижчий і дорівнює 10-20%.
Особам, у яких абсолютний ризик розвитку ІХС перевищує 20% протягом наступних 10 років, або
пацієнтам віком 60 років, у яких ризик перевищуватиме 20%, і близьким родичам пацієнтів, у яких у молодому віці виникла ІХС чи інші форми атеросклерозу, рекомендують інтенсивну модифікацію факторів ризику, а також за необхідності
застосування лікарських засобів. Наявність ЦД, гіперліпідемії та обтяженої спадковості щодо ІХС також підвищують ризик виникнення ІХС.
Зміна способу життя. Рекомендують відмову від паління, раціональне харчування, підвищення
фізичної активності. Поради щодо способу життя, які дають пацієнтам з ІХС, стосуються також осіб з груп високого ризику.
Нормалізація АТ. Результати клінічних досліджень щодо зниження АТ за допомогою різних препаратів свідчать, що ризик, асоційований з підвищенням АТ, можна істотно знизити, зокрема можливість виникнення інсульту,
а також ІХС та СН. Цільовий рівень АТ при первинній профілактиці - постійно нижчий ніж 140/90 мм рт. ст. Для осіб молодого віку з ЦД і паренхіматозним захворюванням нирок цільовий рівень АТ може бути навіть нижчим за 130/85 мм рт.ст. Рішення про застосування у хворих з АГ препаратів залежить від абсолютного ризику ІХС, а також САТ і
ДАТ та ураження органів-мішеней. В осіб із стійким підвищенням САТ понад 180 мм рт. ст. або ДАТ понад 100 мм рт. ст. крім зміни способу життя необхідне медикаментозне лікування.
При більш м'якому, але стійкому підвищенні АТ (САТ - до 140-159 мм рт. ст. і/або ДАТ - до 90-94 мм рт. ст.) також показана медикаментозна терапія, проте це залежить від наявності інших факторів ризику
(абсолютний ризик виникнення ІХС понад 20% протягом наступних 10 років або понад 20% у пацієнтів віком 60 років), а також ураження органів-мішеней. Лікування, як правило, починають з призначення одного препарату, а за необхідності
призначають два чи навіть три до досягнення цільового АТ. Доведено зниження серцево-судинної захворюваності і смертності шляхом застосування антигіпертензивної терапії на основі тіазидних діуретиків, блокаторів b-адренорецепторів, деяких блокаторів кальцієвих каналів (БКК) (верапаміл, пролонгований ніфедипін, амлодипін), інгібіторів АПФ
та блокаторів рецепторів до ангіотензину.
Вплив на рівень ліпідів у крові. Результати клінічних досліджень, присвячених модифікації рівня ліпідів у крові за допомогою дієтотерапії та застосування різних лікарських препаратів, свідчать, що ризик
виникнення ІХС, обумовлений підвищенням вмісту ХС, можна істотно знизити передусім шляхом зниження рівня ХС ЛПНЩ, а не завдяки властивостям, притаманним певному класу гіполіпідемічних засобів. Оскільки у пацієнтів з сімейною
гіперхолестеринемією існує високий ризик раннього виникнення ІХС, IM, завжди необхідно проводити медикаментозну терапію. Особам з високим (понад 20%) ризиком розвитку ІХС внаслідок поєднання факторів ризику, а також тим, у яких рівень
ХС не знижується при використанні лише дієтотерапії, потрібне медикаментозне зниження рівня ліпідів у крові. Для них метою лікування є стійке зниження рівня ХС менше 5 ммоль/л (192 мг/дл), ХС ЛПНЩ - нижче 3 ммоль/л (115 мг/дл).
Концентрація ХС ЛПВЩ нижче за 1 ммоль/л (38 мг/дл) і ТГ - понад 2 ммоль/л є маркером підвищеного ризику ІХС. На початку гіполіпідемічної терапії дозу препарату слід титрувати до досягнення цільового рівня ХС.
Не в усіх осіб з груп високого ризику можна досягти цієї мети шляхом дотримання дієти або застосування гіполіпідемічних засобів у максимальних дозах - деяким потрібна комбінована терапія. В осіб з дуже високим рівнем ХС або ХС ЛП
НЩ досягти цієї мети буває неможливо навіть у разі проведення терапії з використанням препаратів у високих дозах, однак лікування їх є необхідним, і його користь визначається ступенем зниження ХС. Для первинної профілактики застосовують
чотири класи гіполіпідемічних препаратів (статини, фібрати, резини, ніацин). Ефективність та безпека застосування статинів у первинній профілактиці доведена більш переконливо.
Контроль глікемії. У ході жодного великого дослідження не доведено вплив контролю
рівня глікемії на ризик розвитку ІХС та інших проявів атеросклерозу у пацієнтів з ЦД. Контроль рівня глюкози позитивно впливає на перебіг і частоту виникнення діабетичного ураження дрібних судин та інших ускладнень ЦД, тому потрібно
прагнути досягнення цієї мети у всіх хворих на ЦД. При поєднанні різних факторів ризику загальний ризик розвитку
ІХС у пацієнтів з ЦД значно вищий, ніж в осіб без ЦД. Тому особливо важливим є вирішення завдань щодо модифікації факторів ризику у пацієнтів з ЦД.
Застосування антитромбоцитарних засобів. Призначення ацетилсаліцилової кислоти всім пацієнтам з високим ризиком виникнення ІХС недоцільне. Ацетилсаліцилова кислота у низькій дозі (75 мг) сприяє зниженню ризику ІХС у хворих з коригованою АГ, у яких досягнуто чіткого контролю АТ.
Вивчення анамнезу близьких родичів. У близьких родичів пацієнтів, у яких припускають наявність сімейної гіперхолестеринемії або іншої природженої дисліпідемії, необхідно провести аналіз рівня ліпідів в крові.
Медикаментозне лікування
стенокардії
Визначення та патофізіологія стенокардії
Стенокардія - біль або дискомфорт у ділянці грудної клітки внаслідок міокардіальної ішемії, обумовленої ІХС. Виділяють кілька клінічних форм стенокардії.
Стенокардію визначають як стабільну, якщо симптоми зберігаються без значного погіршення протягом декількох тижнів і, як правило, спостерігаються за умов підвищення потреби міокарду у кисні
(фізичне або психоемоційне навантаження).
Стенокардію визначають як нестабільну, якщо вираженість
існуючих симптомів стенокардії раптово збільшується без явних причин або коли нові напади виникають при відносно низькому навантаженні у стані спокою. Ця форма стенокардії, як правило, асоціюється з виразкуванням чи руйнуванням
атеросклеротичної бляшки, формуванням пристінкового, здебільшого тромбоцитарного, внутрішньокоронарного тромбу. В деяких випадках важливим фактором може бути підвищення тонусу або спазм коронарних артерій.
Деякі хворі з симптомами стенокардії не відповідають наведеним визначенням, наприклад, нові симптоми виникають в останні тижні, але не прогресують. Вони можуть мати ознаки як стабільної, так і нестабільної стенокардії. Таким хворим установлюють проміжний прогноз.
Стенокардію визначають як варіантну, чи типу Принцметала, якщо вона виникає спонтанно і супроводжується елевацією сегмента SТ на ЕКГ. В таких випадках виявлено підвищення тонусу коронарних артерій чи спазм, тому таку стенокардію називають також вазоспастичною.
Термін "коронарний синдром X" використовують у випадках, коли стенокардія поєднується з об'єктивно підтвердженою ішемією міокарда з депресією сегмента SТ на ЕКГ, позитивними стрес-тестами з талієм (Тl), двомірною ехокардіографією з добутаміном та відсутністю ангіографічних ознак атеросклерозу чи інших органічних захворювань епікардіальних артерій.
Стенокардія виникає за наявності дисбалансу між перфузією міокарду та метаболічною міокардіальною потребою. Патологічним фактором, як правило, є атеросклеротичне ураження коронарної артерії розміром не менше 50-70%
просвіту судини, до того моменту, коли коронарний кровотік стане неадекватним до зростаючих метаболічних потреб при фізичному навантаженні чи стресі.
Тяжкість атеросклеротичного ураження залежить від довжини і кількості стенозів. Діаметр просвіту
стенозів, зокрема ексцентричних, не є фіксованим і може коливатися при зміні тонусу коронарних артерій внаслідок локальної констрикції і дилатації гладких м'язів судин. Досить рідко спазм коронарних артерій може виникати за наявності
ангіографічно неуражених коронарних артерій, але в таких випадках, як правило, присутні невиявлені маленькі бляшки чи ураження ендотелію.
У пацієнтів з ІХС існує ризик розвитку тріщини чи розриву атеросклеротичної бляшки, що призводить до агрегації тромбоцитів у цьому місці, погіршення коронарного кровообігу або до тромботичної коронарної оклюзії.
Активовані тромбоцити продукують низку активних судинних субстанцій, які спричинюють підвищення вазомоторного тонусу та спазму. Пошкодження атеросклеротичної бляшки є патологічним фактором розвитку гострого ішемічного
коронарного синдрому (раптова коронарна смерть, нестабільна стенокардія, гострий IM). У його виникненні важливу роль відіграють локальні процеси пошкодження ендотелію і запалення судинної стінки, а також порушення ліпідного обміну.
Мета медикаментозного лікування ІХС-усунення симптомів захворювання, збільшення тривалості життя шляхом запобігання розвитку IM та раптової коронарної смерті.
Запобігання інфаркту міокарда та кардіальної смерті
В останні роки стало очевидним, що використання в лікуванні пацієнтів
з ІХС ліпідознижувальних та антитромбоцитарних препаратів зменшує кількість випадків IM та коронарної смерті. Ефективність застосування гіполіпідемічних засобів пов'язана з поліпшенням функції ендотелію, стабілізацією атеросклеротичної
бляшки, гальмуванням чи регресією атеросклерозу. Антитромбоцитарні засоби зменшують можливість виникнення тромбоцитарного тромбу на ранніх етапах тромбоутворення і тим самим запобігають розвитку ускладнень ІХС.
Ліпідознижувальні препарати
У всіх хворих на стенокардію потрібно визначити ліпідний профіль. Доведено, що застосування гіполіпідемічних засобів (статинів) у цієї категорії хворих знижує (більш ніж на 40%) ризик розвитку
IM, смерті і зменшує необхідність хірургічної реваскуляризації міокарда. Показання для лікування препаратами залежать від загального ризику для хворого. Якщо дієтотерапія не знижує рівень загального ХС до 5 ммоль/л (192 мг/дл),
призначають ліпідознижувальні препарати. Найвищий ризик існує у хворих, які перенесли IM. У цих пацієнтів призначення препаратів спрямовано на вирішення двох завдань:
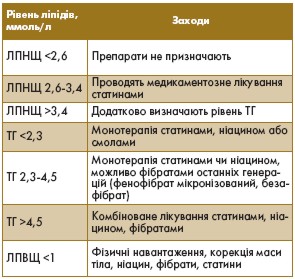
Завдання № 1 - знизити рівень ЛПНЩ до < 2,6 ммоль/л.
Завдання №2 - підвищити рівень ЛПВЩ > 1 ммоль/л і знизити рівень ТГ < 2,3 ммоль/л.
Ліпідознижувальну терапію починають у першу добу захворювання за такою схемою:
За неможливості визначення ліпідного обміну кожному хворому з перенесеним IM слід призначати статини за відсутності протипоказань до їх застосування.
У хворих на стенокардію вибір лікарського препарату залежить від ліпідного профілю.
Медикаментозне лікування дисліпідемій передбачає використання 4 груп препаратів: секвестрантів жовчних кислот, нікотинової кислоти та її похідних, інгібіторів ГМГ-КоА
редуктази (статинів), похідних фіброєвої кислоти (фібрати).
Секвестранти жовчних кислот (холестирамін, колестипол) ефективно
знижують рівень загального ХС та ХС ЛПНЩ, практично безпечні у застосуванні, особливо у разі первинної профілактики ІХС.
Їх також можна використовувати при тяжких формах гіперхолестеринемії. Не всмоктуються у травному тракті і не проникають у кров. Разом з тим при їх застосуванні виникає низка побічних ефектів
(порушення функцій травного тракту, втрата організмом жиророзчинних вітамінів А, D, Е, К). Погано "сприймаються" хворими через необхідність застосування препаратів у високих дозах.
Нікотинова кислота (ніацин та ніацин повільного вивільнення)
ефективно знижує рівень загального ХС, ХС ЛПНЩ та ТГ, суттєво підвищує рівень антиатерогенного ХС ЛПВЩ. Висока ефективність відзначається
при лікуванні хворих з низьким рівнем ЛПВЩ та у разі передчасно виникаючого атеросклерозу (у жінок до 65 років, у чоловіків - до 55 років).
Знижує загальну і коронарну смертність при вторинній профілактиці ІХС. Під час використання можливий розвиток побічних ефектів: почервоніння, свербіж шкіри, порушення функцій травного тракту,
підвищення рівня глюкози і сечової кислоти у крові, токсична дія на печінку. Вартість цієї терапії порівняно невисока,
але хворі часто погано її переносять. З метою покращання переносимості розроблена пролонгована форма нікотинової кислоти - ендурацин, при використанні якого кількість відмін препарату через побічні ефекти менша ніж 5%.
Інгібітори ГМГ-КоАредуктази (ловастатин, правастатин, симвастатин, аторвастатин та ін.) блокують фермент, який бере участь у внутрішньоклітинному синтезі ХС. Зниження концентрації ХС у клітинах
печінки призводить до збільшення продукції специфічних мембранних рецепторів, підвищення захвату ХС ЛПНЩ. Таким чином, концентрація ХС у плазмі крові знижується, а у клітині відновлюється.
На сьогодні статини - найбільш ефективний клас ліків для зниження рівня ХС ЛПНЩ, які виявляють невелику кількість побічних ефектів. Незначно знижують рівень ТГ та підвищують рівень ЛПВЩ.
Для цієї групи препаратів характерні суттєвий вплив на функцію ендотелію судин, стабілізацію атеросклеротичної бляшки, а також зворотний розвиток коронарного атеросклерозу та можливість покращання прогнозу життя пацієнтів з ІХС.
Похідні фіброєвої кислоти - фібрати останніх генерацій (фенофібрат, безафібрат). Ефективні тригліцеридознижувальні препарати. Підвищують рівень ЛПВЩ, знижують рівень загального ХС та ХС ЛПНЩ,
фібриногену та сечової кислоти. Добре переносяться пацієнтами. Особливо показані пацієнтам з ІХС з гіперліпідемією або змішаною гіперліпідемією у поєднанні з ЦД II типу, або хворим з так званим метаболічним синдромом X (ожиріння, порушення толерантності до глюкози, гiперiнсулiнемія, дисліпідемія, підвищений АТ).
Слід зазначити, що застосування сучасних гіполіпідемічних засобів (статини, нікотинова кислота, фібрати) дає змогу ефективно знизити концентрацію атерогенних і підвищити концентрацію антиатерогенних
ліпопротеїдів крові, що дозволяє зменшити ліпідне навантаження на ендотелій судин, поліпшити його функцію, стабілізувати атеросклеротичну бляшку, вповільнити прогресування коронарного атеросклерозу і як наслідок - зменшити
кількість ускладнень та знизити смертність від ІХС. У зв'язку з цим гіполіпідемічні препарати разом з антитромбоцитарними слід віднести до препаратів патогенетичної базисної терапії пацієнтів з ІХС.
Антитромбоцитарні препарати
Ацетилсаліцилова кислота. За даними досліджень дії антитромбоцитарних препаратів, проведених з участю 3000 хворих на стенокардію, у 33% відзначено зменшення серцево-судинних ускладнень. Призначення
ацетилсаліцилової кислоти в дозі 75-160 мг/добу рекомендується усім пацієнтам з ІХС за відсутності протипоказань.
Інгібітори АДФ-рецепторів тромбоцитів (тиклопідин, клопідогрел). Тиклопідин у дозі
500 мг/добу можна застосовувати у пацієнтiв з ІХС, які погано переносять ацетилсаліцилову кислоту. Тиклопідин зменшує кількість серцево-судинних ускладнень, особливо інсультів. Клопідогрел у дозі 75 мг/добу виявив більш високу ефективність, ніж ацетилсаліцилова кислота, для запобігання виникненню серцево-судинних ускладнень у пацієнтів з ІХС,
але його вартість значно вища. Комбінована терапія ацетилсаліциловою кислотою і блокаторами АДФ-рецепторів виправдана у хворих з високим ризиком розвитку ІХС (багатосудинне ураження коронарних артерій), а також для профілактики рестенозів після хірургічної реваскуляризації.
Блокатори рецепторів тромбоцитів IIb/ІIIa (тирофібан, абсиксимаб) - це група препаратів, які застосовують у хворих на стабільну стенокардію при проведенні перкутанної транслюмінальної
ангіопластики або стентуванні коронарних артерій, їх застосування підвищує у хворих ефективність втручань, зменшує кількість серцево-судинних ускладнень. В таких випадках блокатори рецепторів тромбоцитів IIb/ІIIa мають перевагу перед
ацетилсаліциловою кислотою. Тривале застосування існуючих пероральних форм блокаторів рецепторів тромбоцитів IIb/ІIIa для вторинної профілактики ІХС неефективне.
Зменшення вираженості або усунення симптомів стенокардії
З цією метою використовують антиангінальні препарати: нітрати, блокатори
b-адренорецепторів, БКК. Мета антиангінальної терапії - зменшення потреби серцевого м'яза у кисні, збільшення міокардіальної перфузії.
Нітрати
Показані для запобігання стенокардії напруження, ефективні у пацієнтів з ІХС з СН, вазоспастичною стенокардією та коронарним синдромом X. При сублінгвальному прийомі дія розвивається через декілька хвилин і триває 35-40 хв. Зменшення вираженості стенокардії (результат вазодилатації), зменшення переднавантаження на серце, а також збільшення дилатації коронарних артерій, поліпшення коронарної перфузії.
Для запобігання стенокардії використовують пролонговані форми нітратів, однак при тривалому використанні препаратів можливий розвиток толерантності до них. Нітрати не впливають на захворюваність IM і смертність протягом 4-6 тиж. після перенесеного IM. Найбільш часті побічні ефекти: головний біль, почервоніння
обличчя, непритомність. В Україні при лікуванні хворих з серцево-судинною патологією ці препарати застосовують необгрунтовано широко.
На сьогоднішній день не проведено великих та довготривалих досліджень, присвячених вивченню впливу нітратів на прогноз у пацієнтів з ІХС.
Блокатори b-адренорецепторів
Усі b-блокатори переважно блокують b1-адренорецептори, яких більше у серці. Неселективні b-блокатори блокують також b2-адренорецептори, однак і "селективні" препарати у високих дозах втрачають свою специфічність. Блокада b-адренорецепторів призводить до зниження ЧСС і зменшення скоротності міокарда,
обидва ефекти знижують потребу міокарда у кисні і відповідно - ішемію. Усі блокатори b-адренорецепторів в адекватних дозах запобігають нападам стенокардії. Адекватність дози визначають за рівнем зниження ЧСС у спокої і відповідно -
під час фізичного навантаження. Селективним блокаторам b-адренорецепторів слід надати перевагу при лікуванні хворих із стенокардією у поєднанні з бронхіальною астмою, периферійним атеросклерозом та ІЗЦД.
До суттєвих побічних ефектів можна віднести тяжку брадикардію чи гіпотензію (критичні для перфузії життєво важливих органів), бронхоспазм, СН. Приховані побічні ефекти, які складно виявити без спеціальних досліджень, включають втому, в'ялість, нічні кошмари і похолодіння кінцівок.
Блокатори b-адренорецепторів підвищують толерантність до фізичного навантаження, а також знижують кількість больових та безбольових епізодів ішемії у пацієнтів з стенокардію (блокатори b-адренорецепторів запобігають розвитку першого та повторного IM, знижують смертність (зокрема, випадки раптової смерті), особливо у хворих, які перенесли IM, в тому числі у пацієнтів з ІХС з ЦД.
Щодо профілактики раптової коронарної смерті - більш ефективні ліпофільні блокатори b-адренорецепторів (метопролол, пропранолол, тимолол), які проникають через гематоенцефалічний бар'єр і
впливають на центральні механізми аритмічної смерті. Блокатори b-адренорецепторів показані усім хворим із стенокардією за відсутності протипоказань до них. Іноді можливе збільшення вираженості симптомів вазоспастичної стенокардії. Препарати цієї групи особливо показані хворим, що перенесли IM.
Блокатори кальцієвих каналів
Антагоністи кальцію спричинюють розслаблення гладком'язових клітин периферійних судин, здебільшого артеріол, зменшують постнавантаження та потребу міокарда у кисні, сприяють дилатації коронарних артерій, покращують перфузію міокарда. У хворих зі стабільною стенокардією підвищують толерантність до
фізичного навантаження, зменшують кількість больових та безбольових епізодів ішемії. Верапаміл та дилтіазем виявляють клінічно значущий негативний інотропний ефект, впливають на синусний вузол, знижують ЧСС, уповільнюють АV-провідність.
У хворих, які перенесли IM, препарати ефективно запобігають повторним IM, але не кардіальній смерті. У хворих на стенокардію з дисфункцією ЛШ чи ознаками СН можливе використання дигідропіридинових похідних тривалої дії, таких, як амлодипін. Необгрунтованим є широке використання БКК при ІХС,
зумовлене добрим засвоєнням та індиферентністю по відношенню до основних факторів ризику ІХС (порушення ліпідного та вуглеводневого обміну та ін.). БКК призначають у випадках, коли протипоказані чи неефективні блокатори b-адренорецепторів.
Специфічним показанням є вазоспастична стенокардія. Для лікування стенокардії слід використовувати пролонговані форми ніфедипіну чи інших БКК, сповільнюючи серцевий ритм, оскільки призначення короткодіючої форми призводило до підвищення частоти повторних IM та смертності від ІХС.
Інші препарати
Молсидомін належить до класу сиднонімінів, за ефектом подібний до нітрогліцерину, виявляє повільнішу, але більш тривалу дію.
Нікорандил - активатор АТФ-залежних калієвих каналів - також має нітратоподібну активність, але не призводить до розвитку толерантності.
Триметазидин - метаболічний препарат з антиангінальною дією, його ефекти можуть бути корисними при стенокардії.
Комбіноване лікування
Результати багатьох, але не всіх досліджень засвідчили додатковий антиангінальний ефект у тих випадках, коли блокатори b-адренорецепторів комбінували з БКК і нітратами пролонгованої дії. Однак
необхідно бути уважним при комбінації блокаторів b-адренорецепторів і верапамілу чи дилтіазему, особливо у хворих з порушеннями провідності чи лівошлуночковою дисфункцією. Крім того, можлива комбінація БКК з нітратами
пролонгованої дії. Ефекти комбінації препаратів можуть бути зумовлені додатковим зниженням ЧСС та АТ як у спокої, так і при навантаженні. Досить сумнівним є сучасне надмірне захоплення призначенням потрійної терапії, до складу якої включені препарати гемодинамічної дії.
Вибір антиангінального агента
Усім хворим призначають нітрати короткої дії (сублінгвально чи спрей). Ці препарати можна застосовувати не тільки для усунення нападів стенокардії, але також, що особливо цінно, з профілактичною метою, коли напад очікується, наприклад перед навантаженням. Вибір лікувального засобу першого ряду для профілактики залежить від основних патофізіологічних детермінант ішемії ЛШ.
Хворим з діагностованою стенокардією напруження призначають блокатори b-адренорецепторів, як і пацієнтам з перенесеним IM.
Дилтіазем і верапаміл також ефективні у таких випадках, однак їх застосування слід уникати у разі вираженої лівошлуночкової дисфункції. Для лікування таких хворих корисні нітрати; блокатори b-адренорецепторів і дигідропіридини пролонгованої дії за таких обставин призначають обережно. Для хворих з бронхіальною
астмою та периферійними судинними захворюваннями найбільш ефективними є пролонговані форми нітратів чи БКК, однак з обережністю слід призначати селективні блокаторів b-адренорецепторів. Попри все, різні комбінації блокаторів b-адренорецепторів, нітратів та БКК корисні, якщо один агент неефективний, але перед початком комбінованого лікування необхідно визначити ефективність монотерапії та індивідуальну адекватну дозу.
Пріоритети попередження ішемічної хвороби серця та її ускладнень в Україні
- Боротьба з палінням.
- Боротьба з артеріальною гіпертензією (розроблена і затверджена національна програма).
- Здійснення гіполіпідемічної терапії у всіх хворих, які перенесли IM, незалежно від рівня ХС.
- Призначення інгібіторів АПФ пацієнтам з ІХС з ознаками СН, ЦД.
- Рання госпіталізація хворих з IM і проведення тромболітичної терапії.
- Раннє направлення хворих із стенокардією, які не перенесли IM, на ендоваскулярну та хірургічну реваскуляризацію.
Рекомендована схема діагностики та лікування пацієнтів з хронічними формами ішемічної хвороби серця
Нозологічна форма, патологічний стан
- Стабільна стенокардія (І - IV ФК)
- Вазоспастична стенокардія (ангіоспастична, спонтанна, вазоспастична, Принцметала)
- Стабільна стенокардія напруження при ангіографічно інтактних судинах (коронарний синдром X)
- Безбольова форма ІХС.
Перелік діагностичних досліджень
- Обов'язкові
- Оцінка клінічних симптомів (синдром стенокардії) та факторів ризику
- Фізикальне обстеження
- Аналіз крові (гемоглобін)
- Біохімічний аналіз крові (ХС загальний, ХС ЛПНЩ, ХС ЛПДНЩ, ХС ЛПВЩ, ТГ, глюкоза, К+)
- ЕКГ у спокої (12 відведень)
БдшЮ ЕКГ-проба з фізичним навантаженням на тредмілі або велоергометрі; за неможливості проведення останніх або при сумнівному результаті - черезстравохідна стимуляція передсердь або провокуючі ішемію міокарда фармакологічні проби (дипіридамолова, з ізопротеренолом, з добутаміном).
- Додаткові
- Холтерівський моніторинг ЕКГ
- Провокуючі коронарний вазоспазм проби (ергометринова, гіпервентиляція, холодова)
- Ехокардіографія у спокої
- Перфузійна сцинтиграфія міокарда з 201Тl та 99Тс в поєднанні з навантажувальною пробою
- Радіонуклідна вентрикулографія з еритроцитами, міченими 99Тс, під час навантаження
- Коронарна ангіографія.
Обсяг лікувальних заходів
- Корекція факторів ризику
- відмова від паління;
- дотримання спеціальної дієти;
- контроль АТ;
- зменшення маси тіла у хворих з ожирінням;
- адекватне лікування ЦД;
- контрольоване підвищення фізичної активності;
- усунення психологічних факторів.
- Медикаментозне лікування
- Симптоматичні засоби терапії (антиангінальні)
- Нітрати (нітрогліцерин, депо-нітрогліцерину, ізосорбіду динітрат, ізосорбіду мононітрат)
- Блокатори b-адренорецепторів (селективні та неселективні, без внутрішньої симпатоміметичної активності), крім симптоматичної дії, поліпшують прогноз життя
- Блокатори кальцієвих каналів пролонгованих форм (група дигідропіридинів, група фенілалкіламінів, група бензодіазепінів)
- Активатори калієвих каналів (нікорандил)
- Сидноніміни (молсидомін) - у разі толерантності до нітратів
- Триметазидин (переважно у хворих з ЦД, в осіб похилого віку)
- Комбінація лікарських препаратів
- Запобігання ускладненням ІХС:
- Гіполіпідемічні препарати (статини, фібрати, нікотинова кислота, секвестранти жовчних кислот)
- Антитромбоцитарні препарати (ацетилсаліцилова кислота,антагоністи АДФ-pецепторів, блокатори глікопротеїнових рецепторів ІІb/ІІІа - остання група при проведенні внутрішньокоронарних втручань: транслюмінальної ангіопластики, стентування)
- Інгібітори АПФ
- Коронарна реваскуляризація
- Черезшкірне коронарне втручання (ангіопластика, стентування)
- Шунтування коронарних артерій.
Критерії якості
- Підвищення толерантності до фізичного навантаження за даними велоергометрії >25 Вт, часу педалювання протягом 3 хв. чи тесту на тредмілі.
- Збереження досягнутого у "гострій" навантажувальній фармакологічній пробі приросту потужності навантаження (> 25 Вт) та її тривалості (DТ > 3 хв.) в порівнянні з вихідною велоергометрією.
- Зменшення кількості нападів стенокардії та кількості прийнятих таблеток нітрогліцерину не менше ніж на 50% за тиждень.
- Зникнення стенокардії спокою.
- Зменшення кількості та тривалості епізодів ішемії міокарду за даними холтерівського моніторування ЕКГ не менше ніж на 50%. Корекція ліпідного спектра крові.
- Корекція ліпідного спектра крові.
- Покращання якості життя.
- Зниження частоти госпіталізацій.
- Поліпшення прогнозу шляхом запобігання IM і смерті.
Список скорочень
АV атріовентрикулярний
АГ артеріальна гіпертензія
АПФ ангіотензинперетворювальний фермент
АТ артеріальний тиск
БКК блокатори кальцієвих каналів
ГІК-суміш - глюкозо-інсулін-калієва сумiш
ГЛШН гостра лівошлуночкова недостатність
ДАТ діастолічний артеріальний тиск
ЕКГ електрокардіографія
ІЗЦД інсулінзалежний цукровий діабет
IM інфаркт міокарда
ІНЦД інсуліннезалежний цукровий діабет
ІХС ішемічна хвороба серця
ЛПВЩ ліпопротеїди високої щільності
ЛПДНЩ ліпопротеїди дуже низької щільності
ЛПНЩ ліпопротеїди низької щільності
ЛШ лівий шлуночок
МКХ міжнародна класифікація хвороб
ПКА права коронарна артерія
ПМША передня міжшлуночкова артерія
ПШ правий шлуночок
САТ систолічний артеріальний тиск
СН серцева недостатність
ТГ тригліцериди
ФК функціональний клас
ХС холестерин
ЦД цукровий діабет
ЧСС частота серцевих скорочень
Література
Лутай М.І., Пархоменко О.М., Шумаков В.О. Ішемічна хвороба серця. Класифікація. Принципи профілактики і лікування. - К.: МОРІОН, 2002. - 48 с.
Medicus Amicus 2004, #1
Medicus Amicus 2004, #2
|
|
















 Новости
Новости 