ПРОГНОЗИРОВАНИЕ ВОЗМОЖНОГО ИСХОДА ПРИ ТЯЖЕЛОМ ОСТРОМ ПАНКРЕАТИТЕ
Введение. Стабильный рост заболеваемости острым панкреатитом на 5-10% определяет актуальность изучаемой проблемы. В 15-20% случаев развиваются тяжелые формы острого панкреатита. У 40-70% пациентов панкреонекроз осложняется инфицированием, что в свою очередь в 80% приводит к летальным исходам [2].
Локализация патологического процесса в поджелудочной железе имеет важное значение в клинической картине и отдаленных осложнениях тяжелого острого панкреатита. Развитие воспалительного процесса в области головки и перешейка поджелудочной железы зачастую сопровождается симптомами билиарной гипертензии и выраженным эндотоксикозом. В 53,5% случаев в структуре поздних осложнений превалируют кисты и псевдокисты в области головки поджелудочной железы, в 14% развитие псевдотуморозного панкреатита [3]. При поражении хвоста поджелудочной железы развивается транзиторная гипергликемия, что может быть связано со значительным повышением базальной и стимулированной секреции глюкагона. Устойчивая гипергликемия наблюдается у 15% больных. По мере разрешения острого панкреатита уровень глюкозы в крови обычно нормализуется, через 4–6 месяцев гипергликемия и глюкозурия могут спонтанно исчезать. Однако при более тяжелом процессе, при остром рецидивирующем панкреатите может развиться сахарный диабет с гипоинсулинемией и гиперглюкагонемией, что может потребовать назначения инсулинотерапии [6]. По данным статистики США и Европы, сахарный диабет на фоне тяжелого острого панкреатита составляет около 1% всех случаев сахарного диабета.
Определение тяжести пациентов при остром панкреатите имеет крайне важное значение для своевременной диагностики тяжелых форм болезни, назначения адекватного комплекса лечебно-диагностических мероприятий, и как следствие, улучшения результатов лечения больных с острым некротическим панкреатитом [1]. Признаки, указывающие на тяжелый панкреатит, должны быть достаточно достоверными, поскольку ложно-отрицательный результат обследования влечет за собой не только диагностическую, но и тактическую ошибки [7]. Важно оценить тяжесть острого панкреатита вовремя, еще в фазе управляемости патологического процесса. К сожалению, достоверность и специфичность большого числа симптомов при остром панкреатите возрастают с течением времени так, что точность диагностического процесса и его актуальность становятся в обратные соотношения.
Целью работы явилась разработка и оценка вероятного исхода тяжелого и среднетяжелого острого панкреатита в зависимости от локализации очага поражения в поджелудочной железе.
Материалы и методы. Под нашим наблюдением находилось 60 пациентов с тяжелым острым панкреатитом в период с 2007 по 2012 г., находящихся на стационарном лечении в хирургическом отделении Дорожной клинической больницы. Возраст большинства больных с острым панкреатитом колебался от 23 до 76 лет. Средний возраст составил 43,35 лет, мужчин было 70,58 %. Этиологическим фактором явилось в 32% – алиментарный панкреатит, 68% – билиарный при локализации патологического очага в хвосте поджелудочной железы. У пациентов с воспалительным процессом в области головки и перешейка железы в этиологии заболевания превалировали алкоголь-ассоциированнные панкреатиты в 61%, у 31,5% – холедохолитиаз и другая билиарная патология.
Обследование всех больных с острым панкреатитом (ОП) включало общеклинические, лабораторные и инструментальные методы.
Для оценки тяжести ОП использовали упрощенную критериальную систему А.Д.Толстого и шкалу Ranson. Оценивали наличие признаков синдрома системной воспалительной реакции. Учитывали характер и распространенность поражения поджелудочной железы, забрюшинного пространства и брюшной полости с помощью инструментальных методов. Обязательным скрининговым методом оценки состояния поджелудочной железы, билиарной системы, брюшной и плевральной полостей являлось ультразвуковое исследование, которое осуществляли с помощью двухмерного аппарата «Aloka» (Япония) конвексным датчиком с частотой 3,5 Мгц. При КТ-ангиографии органов брюшной полости с болюсным контрастированием выполняли три сканирования: в нативную (бесконтрастную) фазу, в артериальную фазу, в венозную фазу. Использовали контраст - омнипак 100 мл, 350 мг/мл, скорость 3 мл/с, ширина среза 1,5 мм.
Все больные получали традиционную терапию (инфузионная, спазмолитическая, антисекреторная и антибактериальная терапия).
На основании развернутого анализа крови рассчитывали реактивный ответ нейтрофилов (РОН). Выявляли повышение уровня билирубина, и уровня диастазы мочи. Оценивали патологию углеводного обмена: нарушение толерантности к глюкозе, или сахарный диабет; с помощью глюкозотолерантного теста. Полученный материал обработан статистически. Описательная статистика представлена в виде Me – медианы и 25 и 75 процентилей. Значимость изменения исследуемых показателей оценивалась с помощью непараметрического U критерия Манна-Уитни. Различия считались статистически значимыми при p≤0,05. При выборе критериев оценки применялся пошаговый дискриминантный анализ с исключением. В ходе, которого было установлено, что группы с благоприятным и неблагоприятным исходом различимы по показателям РОН, гипергликемии при локализации очага в области хвоста, высоким цифрам билирубинемии и диастазурии при патологии в области головки и перешейка железы, а также данным КТ-ангиографии брюшной полости с болюсным контрастированием. Данное предположение было проверено при помощи факторного анализа, как более применимого в условиях непараметрического распределения.
Результаты и обсуждение. Для оценки вероятного исхода тяжелого острого панкреатита рассчитывали реактивный ответ нейтрфилов (РОН) [4], который определяют по следующий формуле:
РОН = ((мц +ю+1)*п/я*с/я) / ((лф+бз+мн) *эз),
где мц - процентное содержание миелоцитов, ю - процентное содержание юных нейтрофилов, п/я - процентное содержание палочкоядерных нейтрофилов, с/я - процентное содержание сегментоядерных нейтрофилов, э - процентное содержание эозинофилов, лф - процентное содержание лимфоцитов, мн - процентное содержание моноцитов, пл - процентное содержание плазматических клеток в мазке периферической крови, бз – базофилы, эз – эозинофилы.
Если РОН больше либо равен 15 и меньше либо равен 25 оценивают в 1 балл, если РОН больше либо равен 26 и меньше либо равен 40 –в 2 балла, если РОН более 40 – в 3 балла.
При КТ-ангиографии органов брюшной полости с болюсным контрастированием учитывали объем поражения поджелудочной железы (в %): поражение до 30% от объема железы оценивают в 1 балл, 30%-50% - в 2 балла, поражение более 50% - в 3 балла (табл. 1).
Таблица 1. Градация баллов в зависимости от объема некроза по данным КТ-ангиографии органов брюшной полости с болюсным контрастированием
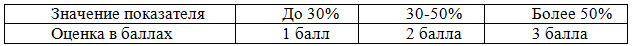
Учитывали глубину некроза в сагиттальной плоскости (в %): глубину некроза до 30% оценивают в 1 балл, 30%-50% - в 2 балла, глубину поражения более 50% - в 3 балла (табл. 2).
Воспалительный инфильтрат парапанкреатической клетчатки (от -20 до 0 ед HU) оценивали в 1 балл, жидкостные скопления в парапанкреатической клетчатке (от 0 до +20 ед HU) [1] – в 1 балл, признаки поражения протоковой системы – в 1 балл, свободную жидкость в брюшной полости – в 1 балл (табл. 3).
Таблица 2. Оценка в баллах в зависимости от глубины некроза в сагитальной плоскости по данным КТ-ангиографии органов брюшной полости с болюсным контрастированием

Таблица 3. Оценка в баллах в зависимости от данных КТ-ангиографии органов брюшной полости с болюсным контрастированием

Далее стандартными методами определяли патологию углеводного обмена [5]. Впервые выявленное нарушение толерантности к глюкозе оценивают в 1 балл, впервые выявленный сахарный диабет – в 2 балла.
По результатам биохимического анализа крови и анализа мочи: повышение уровня амилазы мочи более 750 ед/л оценивают в 1 балл, и повышение уровня общего билирубина более 80 мкмоль/л за счет прямой фракции – в 1 балл.
Все полученные баллы суммировали. Если сумма 9 баллов и более, то вероятен неблагоприятный исход острого панкреатита с преимущественным поражением хвоста поджелудочной железы.
К благоприятному исходу острого панкреатита относили: остаточные явления перенесенного острого панкреатита тяжелой степени без выраженной эндокринной и экзокринной недостаточности. Неблагоприятным исходом считали: выраженную эндокринную и экзокринную недостаточность поджелудочной железы, была отмечена в 23,3%. Локальные гнойно-деструктивные осложнения (абсцесс, инфицированные псевдокисты) отмечались в 32,4%, распространённые (инфицированный панкреонекроз, флегмона забрюшинной клетчатки) – в 21,6%. Летальный исход в следствии панкреатогенного шока у 4 больных, у 2 – от гнойно-септических осложнений 2-й фазы ТОП.
Для оценки предлагаемого метода рассчитывались такие показатели как чувствительность, специфичность, точность, прогностическая значимость положительного результата, прогностическая значимость отрицательного результата. При оценке по законченному клиническому случаю: чувствительность шкалы составляет 90,4%, специфичность - 95,7%, точность - 87,1%, прогностическая значимость положительного результата - 86,3%, прогностическая значимость отрицательного результата - 97,1%
Так же были оценены такие характеристики как относительный риск (ОР). Для оценки достоверности ОР нами были использованы такие показатели как разность рисков (РР), и коэффициент асимметрии (КА). При оценке по законченному клиническому случаю: относительный риск составляет – 101,6% разность рисков – 98,4% коэффициент асимметрии – 693.
Таким образом, предложенный способ позволяет провести раннюю идентификацию тяжелого течения острого панкреатита и прогнозировать неблагоприятный исход течения заболевания, в дальнейшем откоррегировать стартовую терапию, выявить необходимость оперативного вмешательства и, в случаях высокого риска неблагоприятного исхода, назначить усиленную антибактериальную и экстракорпоральную дезинтоксикационную терапию.
Список использованных источников:
1. Багненко С.Ф., Толстой А. Д., Гольцов В. Р. Протоколы диагностики и лечения острого панкреатита на разных стадиях заболевания// Неотложная и специализированная хирургическая помощь: Матер. I конгр. моск. хирургов. – М., 2005. – С.84-85.
2. Бескосный А.А., Касумьян С.А. Критерии прогноза тяжелого течения острого панкреатита// Анналы хирург. гепатологии. – 2003. – №1. – С. 24-32.
3. Деструктивный панкреатит и парапанкреатит/ А.Д. Толстой, Р.А. Сопия, В.Б. Краснорогов и др. - СПб. - 1999. - 128 с.
4. Карабанов Г.Н. Использование лейкоцитарной формулы крови для оценки тяжести интоксикации// Вестн. хирургии. - 1989. - 4. - С.146-149.
5. Клиническая эндокринология. Руководство/ Н.Т. Старкова. – СПб.: Питер, 2002. - 576 с.
6. Харлашина Е.А., Кононенко И.В., Смирнова О.М. Сахарный диабет, возникший вследствие билиарного рецидивирующего панкреатита// Сахарный диабет. – 2011. – №2. – С. 121-125.
7. Imrie C. Prognosis of acute pancreatitis// Ann. Ital. Chir. – 1995. – Vol. 66. – №2. – P. 187-189.
8. Дунаевская С.С., Антюфриева Д.А. Прогнозирование возможных осложнений при остром панкреатите билиарной этиологии// Врач-аспирант, №1.2(50), 2012. – С. 315-318.
9. Садиков М.А., Каюмов А.А. Воздейстие сукцинасола на динамику изменений микрогемодинамических параметров поджелудочной железы при экспериментальном панкреатите// Врач-аспирант, №3.2(52), 2012. – С. 310-315.
10. Фаязов Р.Р., Ишмухаметов И.Х., Шамилов Р.Р., Тимербулатов Ш.В., Гареев Р.Н., Галиуллин Р.Н. Прогнозирование течения и исходов острого деструктивного и травматического панкреатитов// Врач-аспирант, №3.1(52), 2012. – С. 228-237.
vrach-aspirant.ru
www.medicusamicus.com
| 

















 Новости
Новости 